État végétatif chronique EVC – État pauci-relationnel EPR
Le terme d’états EVC-EPR définit l’ évolution extrême de certaines cérébrolésions acquises (CLA) dont celle de certains traumatismes crâniens particulièrement graves qui n’en n’ont cependant pas l’exclusivité ; ces états sont possibles après des AVC, des arrêts cardiaques, etc…
Il faut d’ores et déjà signaler le très important « livre blanc sur les états EVC-EPR » publié depuis novembre 2018 par l’UNAFTC et France Traumatisme Crânien qui fait le point sur la vie au quotidien de ces personnes dans les unités de soins spécifiques.
Livre blanc sur les états végétatifs et pauci-relationnels : Téléchargez l’intégralité de la publication en PDF ; il est en fait facile d’accès et intéressera toutes les familles concernées.
L’EVC (ou état végétatif chronique)
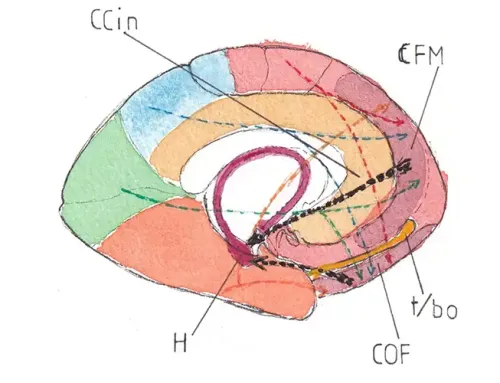
représente l’évolution la plus défavorable ; elle se caractérise par la disparition complète des possibilités relationnelles et par la persistance des fonctions végétatives nécessaires à la vie (fonctions cardiaque, respiratoire, rénale, digestive etc …). L’absence de possibilités relationnelles pourrait faire croire à la mort du cerveau (cf plus bas). Pourtant il n’en est rien et les techniques d’exploration moderne chez les sujets en état EVC ont au contraire montré que leur cerveau restait en grande partie fonctionnel. C’est la raison pour laquelle le terme d’EVC, qui a une connotation très négative, devrait être remplacé par celui de « syndrome d’éveil non répondant » proposé par le Pr Cohadon (Bordeaux) en 2010. Cependant le terme d’EVC, usité en France depuis presque 50 ans, reste couramment employé.
L’EPR (ou état pauci-relationnel)
correspond à un état de conscience très altérée mais qui autorise des capacités réelles de communication (relationnelles) et vérifiables par l’entourage immédiat (médical et/ou familial notamment). Tous les degrés existent alors entre les états très pauci-relationnels (très proches à première vue des EVC véritables) et les EPR assez bien récupérés (avec une frontière assez proche de celle des séquelles neuro-psychologiques majeures de certains TC très sévères). Il faut cependant insister sur un point : Il existe entre EVC et EPR une différence ontologique majeure : dans l’EVC on n’a aucune preuve de l’existence d’un état de conscience résiduelle, alors que dans l’EPR on a la preuve du contraire. A signaler que le terme EPR tend de plus en plus à être remplacé par le terme anglo-saxon de « minimally conscious state » ou MCS.
LE DIAGNOSTIC DIFFÉRENTIEL ENTRE EVC et EPR
Peut être difficile quand l’EPR est très prononcé ; souvent il ne peut être établi qu’après un long délai d’observation suivant l’accident. Ce délai dépend par ailleurs en partie de la pathologie responsable (les autres CLA les plus pourvoyeuses étant les AVC majeurs et les anoxies cérébrales). C’est pour le trauma crânien (TC) que ce délai doit être le plus long : un diagnostic différentiel aussi important ne peut pas être porté dans l’année qui suit l’accident ; dans les cas limites il est même prudent d’attendre 3 ans, date à laquelle les séquelles du TC sévère sont en principe fixées.
Enfin la quasi-certitude du diagnostic dépend en majeure partie de l’expérience de l’équipe médicale en charge ; c’est un diagnostic qui s’élabore progressivement et minutieusement en tenant un compte précis des observations de tous les intervenants auprès du blessé et bien entendu de celles de sa famille. En effet si certains examens complémentaires ont leur importance et doivent être réalisés, rien ne remplace l’observation clinique poussée dans ses moindres détails par une équipe spécialisée et une famille attentive. L’expérience de ces équipes montrent que les états EVC purs sont très rares dans le TC, qui même très grave, laisse en général un état de conscience minimale autorisant une certaine vie relationnelle.
LE PROBLÈME DE L’ARRÊT DES SOINS
C’est dans les cas d’états EVC ou EPR particulièrement proches que peut se poser légitimement la question de l’arrêt des soins considérés par certains comme « inutiles » et « disproportionnés ». Cette question peut être soulevée aussi bien par l’équipe que par les proches. Après un long temps de réflexion et au cas où cet arrêt serait validé par la procédure collégiale mise en place par la loi Claeys-Léonetti (et qui oblige à une concertation approfondie entre professionnels, famille et la « personne de confiance » si elle a été désignée préalablement) cela aboutit à l’arrêt de la nutrition et de l’hydratation, accompagné d’une sédation médicamenteuse (dans le but de soulager d’éventuelles souffrances pouvant être provoquées par l’interruption hydrique et nutritionnelle).
Actuellement la loi française qui interdit l’euthanasie autorise seulement cette procédure et de manière très encadrée ; elle est régulièrement critiquée, certains évoquant une « euthanasie déguisée » et peut-être moins « douce » qu’elle ne le revendique ; d’autres mettant en cause le pouvoir décisionnaire excessif accordé au médecin par cette loi qui lui donne autorité en cas d’avis contraire de la famille (cf NB) ; bien que de tels cas soient rares dans la pratique.
La médiatisation de certains conflits a bien montré les limites du texte que les AFTC et l’UNAFTC souhaitent voir en partie réécrite. Il faut en effet insister sur le fait que les patients EVC-EPR ne sont pas en fin de vie. Chez eux celle-ci dépend seulement des soins de nursing et des rations hydriques et caloriques nécessaires quotidiennement ; par ailleurs il n’existe pas de preuve de l’absence totale ou très limitée de vie psychique dans ces cas extrêmes, personne ne sait dire si leur vie est « valable », neutre, douloureuse, souffrante ou tout cela à la fois. Toutes ces interrogations très prégnantes pour les familles expliquent les angoissants cas de conscience de ses membres, doublés de la philosophie et des croyances de chacun … lesquelles ne sont pas forcément celles du blessé !!!
C’est la raison pour laquelle il est maintenant plus que conseillé à tout un chacun d’établir un document concernant ses dernières volontés (ou directives anticipées) document facilement accessible à un tiers. Ce document valable au début pour une durée de 3 ans, renouvelable, devient depuis la modification de la Loi en 2016, sans limite de durée ; mais bien entendu ces directives peuvent être modifiées à tout moment par son détenteur.
Les dernières volontés sont en principe opposables à la décision médicale bien que celle-ci doive en mesurer la pertinence dans le contexte de chaque cas particulier et prendre les décisions adéquates.
NB : le Conseil Constitutionnel a validé le 2 juin 2017 la loi Leonetti Cleys donnant la primauté à la décision médicale dans les cas litigieux ; néanmoins il précise qu’un recours juridictionnel est possible « dans les conditions du droit commun » et que la décision médicale doit être notifiée à la famille (textuellement aux personnes auprès desquelles le médecin s’est enquis de la volonté du malade) dans des conditions leur permettant d’exercer un recours en temps utile et que ce recours doit pouvoir être examiné dans les meilleurs délais par la juridiction compétente aux fins d’obtenir la suspension éventuelle de la décision contestée.
PRISE EN CHARGE DES PATIENTS EVC- EPR
La prise en charge des patients EVC-EPR constitue pour la plupart des familles une charge très lourde que peu d’entre elles peuvent assumer à domicile sans encourir de gros risques pour leur santé personnelle et des dommages sur leur équilibre. C’est pourquoi les équipes spécialisées conseillent en général une hospitalisation au long cours dans des unités dédiées (voir structures EVC-EPR) ; cependant certaines familles particulièrement motivées font le choix de l’accueil à domicile ; cela nécessite beaucoup de solidité psychologique et familiale et ne peut se concevoir sans aide extérieure souvent très coûteuse en matériel, tierce personne, etc… C’est dire l’importance de l’indemnisation qui sera le plus souvent insuffisante en l’absence de tiers responsable ou assimilé.
Certaines de ces réintégrations familiales sont de vraies réussites quand les familles parviennent à retrouver un nouvel équilibre, à s’accorder des temps de repos et de décompression avec l’assurance que leur blessé n’aurait pu trouver meilleur cadre de vie en dehors de chez eux ; mais ces cas sont assez rares et leurs réussites ne doivent nullement culpabiliser ceux qui ne le peuvent pas pour de multiples raisons : ce sont, et de loin, les cas les plus fréquents.
Dans ces cas les blessés doivent être institutionnalisés ce qui ne va pas sans poser de nouveaux problèmes ; en effet les structures dédiées pour patients EVC-EPR sont encore insuffisantes en France ; la loi sur le handicap de 2005 faisait obligation de créer 6 à 9 lits EPC-EPR par bassin de 300.000 habitants à la date échéance de 2015 ; malheureusement nous en sommes encore loin et l’échéance a été repoussée sine die.
Dans ces conditions les possibilités d’ accueillir ces patients relativement à proximité de leur domicile sont insuffisantes sauf dans certaines régions … restent alors les possibilités d’hospitalisation dans des structures dites « de soins de suite » qui sont le plus souvent mal formées à la problématique du traumatisme crânien et où le risque est grand de laisser « végéter » ces grands blessés ; or il est prouvé que, sans stimulation spécifique, ces patients se dégradent rapidement ; ils en souffrent certainement et les familles assurément qui constatent l’insuffisance des moyens habituellement mis en œuvre .
C’est pourquoi les AFTC et l’UNAFTC se battent pour obtenir l’ouverture de nouveaux centres qui puissent apporter à tous ces blessés très particuliers et à leurs familles l’apaisement auxquels ils ont droit.
QUELQUES NOTIONS SUR L’ÉTAT DE MORT CÉRÉBRAL
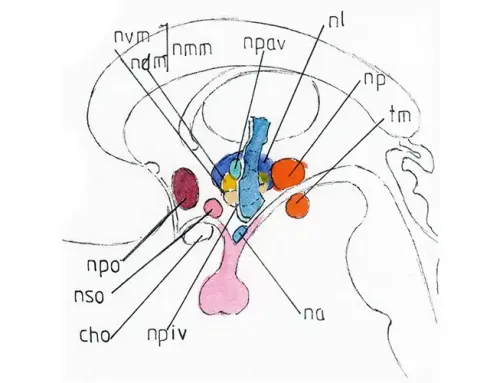
Il n’y pas mort cérébrale dans les états EVC et à fortiori dans les états EPR. Il y a « seulement » un arrêt fonctionnel dont on ignore les conséquences sur l’état de conscience du patient même s’il est vraisemblablement supprimé ou du moins extrêmement altéré pour les EVC et les EPR les plus prononcés. La mort cérébrale est une situation différente : elle correspond à la perte de la vascularisation du cerveau rencontrée dans un certain nombre de situations d’urgence (dont dans certains cas de TC graves et en principe dans les premiers jours) ; la mort du cerveau précède de quelques heures ou jours la mort par arrêt cardiaque ; elle est toujours irréversible et constitue la définition moderne de la mort .
Au début du processus morbide les autres fonctions vitales restent fonctionnelles, même si elles doivent rapidement être supplées par des processus d’assistance de réanimation pour pouvoir être prolongées. Ce délai entre la mort cérébrale et la mort cardiaque est souvent utilisé, de nos jours, pour faire des prélèvements d’organe en vue d’une ou de plusieurs transplantations ; ces prélèvement sont faits après accord avec la famille du donneur potentiel ou suivant sa volonté s’il est trouvé en possession de sa carte de donneur et que sa famille ne peut pas être jointe à temps. En principe la loi fait de tout citoyen français un donneur potentiel sauf si ce dernier a fermement exprimé son opposition par écrit ; dans la pratique la demande d’accord de la famille reste quand-même habituel et hautement souhaitable.
LE CAS LE PLUS DIFFICILE EN SITUATION D’URGENCE
Reste en effet le cas extrêmement douloureux où un cérébrolésé très grave (TC ou autre) vient d’être admis depuis peu en réanimation et pour lequel les médecins posent un pronostic d’avenir fonctionnel vraisemblablement très défavorable compte-tenu des indicateurs rassemblés depuis son entrée. Dans ces cas il est courant que les médecins responsables (les réanimateurs, en général) demandent à la famille ce qu’elle pense du bien-fondé de la prolongation de soins qui peuvent, certes, sauver la vie du patient, mais sans-doute au prix de séquelles extrêmement lourdes (états EVC -EPR notamment). Le grand dilemme vient que, dans l’état actuel des connaissances, aucun de ces indicateurs péjoratifs n’est fiable à cent pour cent ; certes le groupement d’indicateurs défavorables augmente la précision du pronostic mais sans que l’on puisse en général obtenir une certitude absolue ; et pourtant ce n’est qu’à ce stade que l’on peut faire intervenir la notion » d’acharnement thérapeutique » car il suffit alors d’arrêter les soins concernant les fonctions vitales pour que le patient décède de mort naturelle.
Il n’en sera plus de même lorsque le patient aura survécu à cette étape : en effet il n’aura alors plus besoin que de soins usuels (hydratation, alimentation et nursing) pour continuer à vivre sans procédure médicale particulière. L’arrêt éventuel de ces soins usuels ressemble, alors, fort à une sorte d’euthanasie déguisée comme il est dit plus haut et pose de nombreux problèmes. La décision peut devenir très difficile et en tout cas elle ne pourra pas être prise avant de nombreux mois d’observation pendant lesquels on cherche à se convaincre qu’aucune amélioration substantielle ne se produit ; seule quelquefois une complication intercurrente qui nécessite en principe une prise en charge médicale majeure peut faire rediscuter, dans le cadre de cette nouvelle urgence, de son bien-fondé et réintroduire la notion d’ un acharnement thérapeutique inutile et nuisible.
On comprend dès lors la position des réanimateurs, souvent mal interprétée par les familles, lorsqu’ils demandent leur avis sur la conduite à tenir, quand les indicateurs de gravité pronostique semblent flagrants : Faut-il continuer à maintenir en vie coûte que coûte quelqu’un dont le pronostic à long terme sera vraisemblablement désastreux ?
Aucune règle ne peut être édictée dans ces circonstances particulièrement tragiques tant les réponses sont variées et dépendent en grande partie des conceptions philosophiques de chacun. Seul à ce stade un document écrit par le patient lui-même concernant ses directives anticipées peut aider vraiment à prendre une décision. Encore qu’il faille savoir que ces dernières puissent ne pas être suivies par les médecins s’ils estiment qu’elles sont inacceptables dans la situation particulière : Par exemple s’il est possible de sauver quelqu’un, avec, à priori de fortes chances de séquelles modérées le devoir des médecins est de ne pas tenir compte de directives anticipées qui ne peuvent avoir envisagé toutes les situations .
Enfin, et pour rendre ces situations d’urgence encore plus difficiles à gérer, il peut être demandé aux familles, au cas où une abstention thérapeutique serait décidée, si elles acceptent que soient faits des prélèvements d’organe sur le patient avant son décès : on comprend alors que mal présenté (mais comment est-il possible de présenter correctement cela ?) de telles questions puissent dépasser la tolérance psychologique des familles les plus solides. Et pourtant, les médecins, ne font alors, que leur devoir, car c’est précisément à ces stades que les prélèvements peuvent être faits dans les meilleures conditions .
Cela pour dire qu’une carte de donneur préalablement remplie et signée peut aplanir de douloureux cas ce conscience dans des situations aussi extrêmes.
Dans les cas où l’état du blessé conduit à un décès ou à une décision d’arrêt de soins une demande d’autopsie peut-être demandée par le corps médical ou par le parquet si les causes de l’accident posent un problème médico-légal non résolu ; les proches ne peuvent s’y opposer.